“肺癌晚期”,這四個字像一塊沉甸甸的石頭,砸在患者和家屬的心上,瞬間掀起千層浪。最迫切的疑問往往是:還能活多久? 緊接著,便是帶著一絲奢望的追問:有沒有辦法能“續命”,能讓日子過得更有品質?

其實,肺癌晚期的生存期從不是一個固定的數字,它更像一道有著無數變數的方程式,而“續命”也並非單純延長時間,更是讓每一分每一秒都活得有尊嚴、有溫度。
理解數字背後的故事
“還能活多久?”——這是每個肺癌晚期患者和家屬心中最沉重的問題。
肺癌晚期(IV期)的生存資料常常令人心碎:平均生存期統計約為8-12個月。但這些數字背後隱藏著更多維度的真相:
• 這些只是平均值:就像有人身高1.5米,有人2米,平均1.75米不代表每個人都是這個身高
• 醫療進步在改寫歷史:十年前的資料已不適用於今天
• 個體差異巨大:有些人的生命以周計算,有些人卻能看到多年後的日出
真正重要的是:你或你的親人會成為那個改寫平均值的人嗎?
生存時間的影響因素——你的手中握有哪些牌?
1. 肺癌類型與基因特徵
• 非小細胞肺癌(占85%):近年來靶向治療和免疫療法已顯著延長部分患者生存期
• 小細胞肺癌:更具侵襲性,但對化療敏感
• 基因突變:EGFR、ALK、ROS1等驅動基因突變是“不幸中的幸運”,意味著有對應的靶向藥物
2. 整體健康狀況
一個強健的心臟、良好的肝腎功能、充足的營養儲備,是承受治療並延長生命的基石。
3. 治療反應與副作用管理
身體如何應對治療,副作用能否被有效控制,直接影響治療能否持續。
4. 心理與精神力量
希望不是虛幻的安慰劑,而是啟動免疫系統、提升治療耐受性的真實力量。

現代醫學的續命武器庫
第一戰線:精准靶向治療——找到癌細胞的“身份證”
如果檢測發現特定基因突變,靶向藥物就像精准制導導彈:
• EGFR突變:奧希替尼等三代藥物讓部分患者生存期延長至3年以上
• ALK融合:阿來替尼等藥物創造了5年生存率的奇跡
• 新興靶點:RET、MET、KRAS等靶點新藥不斷湧現
關鍵行動:務必進行全面的基因檢測,包括血液活檢和腫瘤組織檢測。
第二戰線:免疫治療——喚醒體內的“安保系統”
PD-1/PD-L1抑制劑如帕博利珠單抗(可瑞達)已改變遊戲規則:
• 高PD-L1表達患者可能獲得長期生存
• 聯合化療成為新標準
• 即使初期無效,部分患者後期也可能“延遲回應”
 第三戰線:化療的智慧運用
第三戰線:化療的智慧運用
化療不再是“殺敵一千自損八百”的無奈選擇:
• 與靶向或免疫藥物聯合,發揮協同作用
• 新劑型和新給藥方案減輕副作用
• 作為“橋接治療”控制病情,等待更合適的時機
 第四戰線:局部治療控制危機
第四戰線:局部治療控制危機
即使是晚期,局部治療仍有關鍵價值:
• 放療處理腦轉移、骨轉移引起的疼痛或骨折風險
• 介入治療處理肝臟等重要器官的轉移
• 姑息性手術解除梗阻、出血等緊急情況
科學治療,是“續命”的核心武器
晚期肺癌的治療早已不是“放化療”的單一選項,而是形成了“靶向治療、免疫治療、化療、放療、抗血管生成治療”等多種手段結合的綜合治療體系,醫生會根據患者的具體情況,制定個性化的治療方案。
靶向治療堪稱晚期肺癌患者的“救命稻草”。它就像一枚精准制導的導彈,能精准識別癌細胞上的“靶點”,只攻擊癌細胞,對正常細胞的損傷很小。比如存在EGFR基因突變的患者,服用對應的靶向藥後,腫瘤可能會明顯縮小,甚至消失,患者的咳嗽、胸悶、疼痛等症狀也會大大緩解,很多人可以像正常人一樣生活、散步,甚至旅行。靶向治療的副作用相對溫和,常見的是皮疹、腹瀉,大多可以通過藥物控制,患者的耐受性很好。但靶向治療的前提是基因檢測,只有找到對應的靶點,才能發揮作用。
免疫治療則是另一種革命性的療法,它的思路不是直接殺死癌細胞,而是喚醒人體自身的免疫系統,讓免疫細胞去識別並攻擊癌細胞。這種療法適用範圍更廣,一些沒有基因突變的患者,也能從中獲益。尤其是免疫聯合化療的方案,能顯著提高晚期肺癌患者的生存期。免疫治療的副作用和靶向治療不同,可能會出現免疫相關的炎症,比如甲狀腺炎、肺炎等,但只要及時發現、規範處理,大多不會影響治療。
化療和放療雖然是傳統療法,但在晚期肺癌的治療中依然扮演著重要角色。化療可以通過全身性的藥物,殺死全身各處的癌細胞,控制腫瘤進展;放療則是局部治療,對於緩解骨轉移引起的疼痛、腦轉移引起的頭痛嘔吐等症狀,效果立竿見影。隨著醫學的進步,化療藥物的副作用也在不斷降低,醫生會通過各種輔助手段,幫助患者減輕噁心、脫髮等不適。
抗血管生成治療是近年來的新方向,它通過抑制腫瘤血管的生成,切斷癌細胞的營養供應,讓腫瘤“餓死”。這種療法可以和化療、靶向治療、免疫治療聯合使用,起到1+1>2的效果。
除了治療,這些事也是“續命”的關鍵
醫學治療是“續命”的基石,但想要活得更久、更好,還需要做好生活裡的每一件小事。
營養支持,是身體的“燃料庫”。肺癌晚期患者常常會因為腫瘤消耗、治療副作用而出現食欲下降、體重減輕的情況,這時候,營養補充就格外重要。家人要根據患者的口味,準備高蛋白、高熱量、易消化的食物,比如雞蛋羹、瘦肉粥、魚湯、豆腐等。如果患者吞咽困難,可以將食物打成糊狀;如果實在吃不下,也可以在醫生指導下,通過腸內營養劑補充營養。身體有了足夠的燃料,才能扛住治療的壓力,和癌細胞“抗爭”到底。
疼痛管理,是生活品質的“保障”。晚期肺癌患者可能會出現癌痛,這是最折磨人的症狀之一。很多患者因為怕麻煩、怕上癮,寧願忍著也不肯吃止痛藥,這其實是一個誤區。現在的癌痛治療已經非常規範,醫生會根據疼痛的程度,制定個性化的止痛方案,從非甾體類抗炎藥到阿片類藥物,都能有效緩解疼痛。而且,在醫生指導下合理使用止痛藥,成癮的概率極低。只有不痛了,患者才能好好吃飯、好好睡覺,才有精力享受生活。
外用助情
CK情慾香水
強腎補虛
心態調節,是最好的“特效藥”。樂觀的心態是對抗癌症的強大武器。很多患者在得知病情後,會陷入絕望、焦慮的情緒裡,這不僅會影響治療效果,還會加速病情的進展。其實,晚期肺癌不等於絕症,很多患者通過治療,依然可以擁有很長的生存期。患者可以多和家人朋友溝通,把心裡的煩惱說出來;也可以加入患者互助群,和病友交流經驗,互相鼓勵。培養一些興趣愛好,比如養花、聽音樂、練字,也能轉移注意力,讓日子變得充實起來。
家人陪伴,是最溫暖的“支撐”。對於晚期肺癌患者來說,家人的陪伴比任何藥物都重要。一句關心的話、一個溫暖的擁抱,都能給患者帶來莫大的安慰。家人要多理解患者的情緒,耐心傾聽他們的需求,不要給他們施加“必須治好”的壓力。陪患者散散步、看看風景,聊聊過去的趣事,讓患者感受到,即使生命進入倒計時,也依然被愛包圍著。
最後想對所有患者和家屬說:
肺癌晚期不是生命的終點,而是一段需要更用心走過的旅程。生存期的長短,從來不是衡量生命價值的唯一標準。
我們可以用科學的治療延長生命的長度,用營養、疼痛管理、心態調節拓寬生命的寬度,用家人的陪伴和愛,賦予這段旅程溫暖的底色。
請相信,每一個努力活著的日子,都值得被珍惜;每一次與病魔的抗爭,都閃耀著生命的光芒。

 灼熱的教訓:當食道長期“泡在酸裡”
灼熱的教訓:當食道長期“泡在酸裡” 胃食管反流:無聲的侵蝕
胃食管反流:無聲的侵蝕 黴變食物與醃制食品,是暗藏殺機的“餐桌隱患”
黴變食物與醃制食品,是暗藏殺機的“餐桌隱患” 其實,大多數人身上都散落著幾顆黑痣,它們像皮膚上的“小墨點”,有的從小就有,有的隨著年齡增長慢慢顯現,大多是黑色素細胞聚集形成的良性色素痣,無需過度恐慌。但如果某些部位的黑痣突然出現變化——比如大小、形狀、顏色改變,或是伴隨瘙癢、疼痛、破潰等症狀,就可能不是單純的皮膚問題,而是內臟健康發出的“隱秘信號”,這時候就需要警惕起來。
其實,大多數人身上都散落著幾顆黑痣,它們像皮膚上的“小墨點”,有的從小就有,有的隨著年齡增長慢慢顯現,大多是黑色素細胞聚集形成的良性色素痣,無需過度恐慌。但如果某些部位的黑痣突然出現變化——比如大小、形狀、顏色改變,或是伴隨瘙癢、疼痛、破潰等症狀,就可能不是單純的皮膚問題,而是內臟健康發出的“隱秘信號”,這時候就需要警惕起來。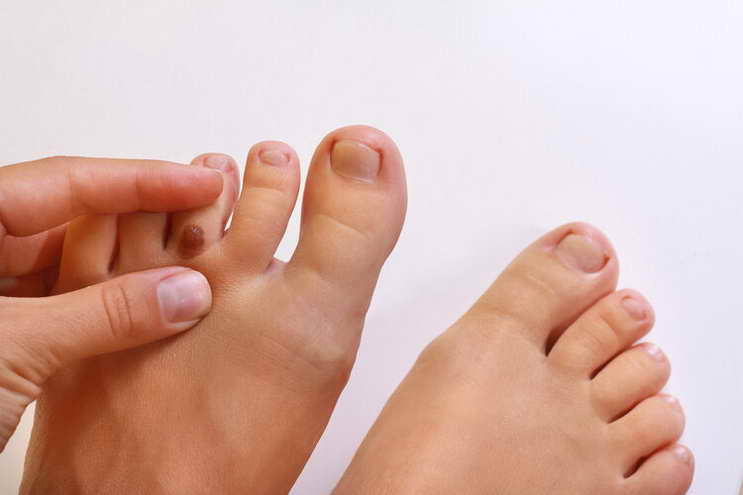 (二)胸腹部黑痣:心臟與胃腸的“警示燈”
(二)胸腹部黑痣:心臟與胃腸的“警示燈”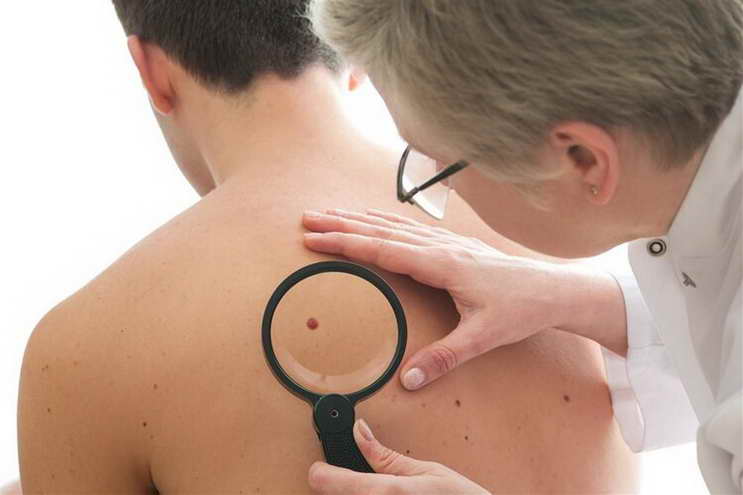 第一步:學會自我觀察,區分“良性”與“異常”
第一步:學會自我觀察,區分“良性”與“異常”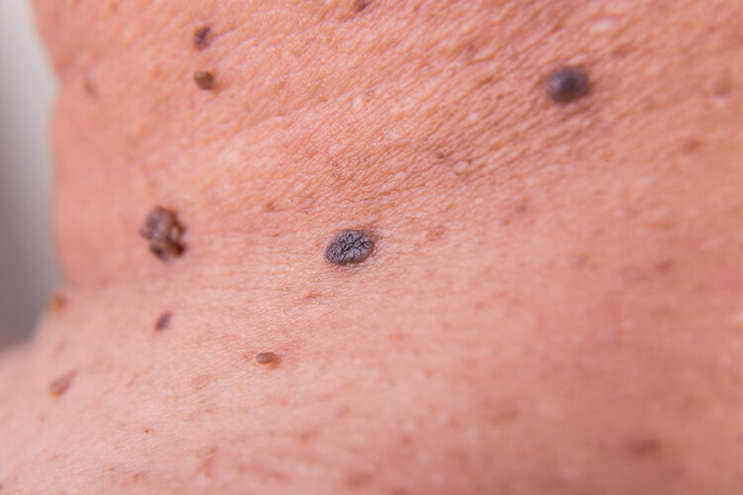 如果醫生懷疑黑痣與內臟疾病有關,會建議進行進一步的檢查,比如肝功能、腎功能檢查,腹部B超、胸部CT等,以明確內臟器官的健康狀況。需要注意的是,不要輕信民間“點痣”的偏方,也不要自行用剪刀、刀片等工具去除黑痣,這些做法不僅可能導致感染,還可能延誤病情,甚至引發更嚴重的後果。
如果醫生懷疑黑痣與內臟疾病有關,會建議進行進一步的檢查,比如肝功能、腎功能檢查,腹部B超、胸部CT等,以明確內臟器官的健康狀況。需要注意的是,不要輕信民間“點痣”的偏方,也不要自行用剪刀、刀片等工具去除黑痣,這些做法不僅可能導致感染,還可能延誤病情,甚至引發更嚴重的後果。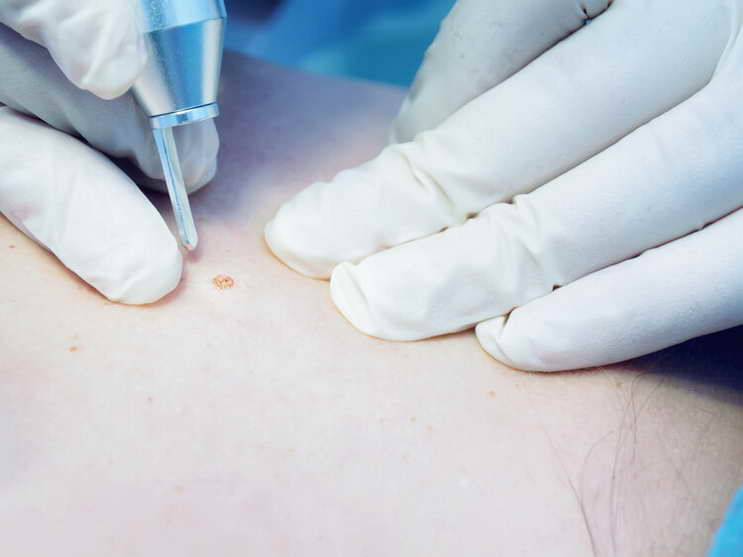 此外,日常生活中還要注意保護皮膚,避免長時間暴曬在陽光下,減少紫外線對黑色素細胞的刺激;保持皮膚清潔,避免摩擦、抓撓黑痣,防止黑痣破損感染;飲食上多吃富含維生素C、維生素E的食物,如新鮮蔬菜、水果、堅果等,有助於維持皮膚健康,減少色素異常的發生。
此外,日常生活中還要注意保護皮膚,避免長時間暴曬在陽光下,減少紫外線對黑色素細胞的刺激;保持皮膚清潔,避免摩擦、抓撓黑痣,防止黑痣破損感染;飲食上多吃富含維生素C、維生素E的食物,如新鮮蔬菜、水果、堅果等,有助於維持皮膚健康,減少色素異常的發生。 一天三次大便:正常還是異常?
一天三次大便:正常還是異常?